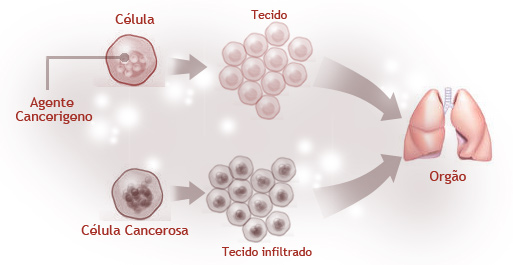
Câncer é o nome dado a um conjunto de mais de 100 doenças que têm em comum a multiplicação desordenada das células que crescem e se dividem, podendo invadir e se espalhar pelos tecidos sadios do corpo, por um processo conhecido como metástase. O câncer pode ser definido como uma doença degenerativa resultante do acúmulo de lesões no material genético das células, que induz ao processo de crescimento e reprodução descontrolado.
Estou com suspeita, o que fazer? Primeiramente você deverá dirigir-se ao Posto de Saúde de sua referência para uma primeira avaliação, onde o médico pedirá os exames necessários para um diagnóstico.
Realizados os exames, o próprio médico lhe encaminhará para o serviço adequado ao seu diagnóstico.
Fiz exame e descobri que tenho câncer, o que fazer? Se você já tiver o diagnóstico de câncer, deverá então dirigir-se à Secretaria de Saúde de seu município com cópias dos seguintes documentos:
• Encaminhamento médico;
• CPF;
• Documento de identidade;
• Cartão SUS;
• Comprovante de Endereço;
• Exames – ultrassom, raio X e tomografia mais recentes e também a biópsia, caso já tenha feito.
Feito isso, a própria Secretaria Municipal marcará sua consulta no Hospital do Câncer.
Fiz uma consulta particular, ou pelo convênio médico, e descobri que tenho câncer, mas não tenho condições de pagar um tratamento, o que fazer? Neste caso, você deverá dirigir-se ao Posto de Saúde de sua referência com todos os documentos listados acima. Como já tem o diagnóstico, o processo é mais rápido: o médico lhe encaminhará diretamente à secretaria de saúde de seu município para que a mesma marque sua consulta no Hospital do Câncer.
Fiz a consulta no Hospital do Câncer e o médico disse que tenho que fazer cirurgia, o que fazer? Após consulta médica no Hospital do Câncer, caso o médico cirurgião tenha emitido Laudo para Solicitação de Internação Hospitalar (AIH) para o paciente, o mesmo deverá seguir os passos abaixo:
1° passo: Procurar o setor de acompanhamento de cirurgias da ACCCOM para orientações e acompanhamento do processo de autorização de internação hospitalar.
2° passo: Levar na Secretaria de Saúde do município que o paciente reside a AIH com cópia de RG, CPF, comprovante de endereço, cartão SUS, e exames realizados, biopsia, ultrassom, tomografia, entre outros, para que seja autorizada a cirurgia.
A cirurgia oncológica é uma das ferramentas mais importantes no tratamento do câncer. Trata-se da retirada do tumor e, em alguns casos, da retirada da cadeia de gânglios linfáticos próxima ao local do tumor.
Pode ter finalidade curativa, principalmente quando há detecção precoce do câncer, ou finalidade paliativa, quando a intenção se limita a aliviar sintomas decorrentes da presença do tumor (compressões de nervos e vasos sanguíneos, dor, obstrução do trânsito intestinal, etc). A cirurgia oncológica é também utilizada para estadiamento da doença, ou seja, a cirurgia é realizada para que o médico possa observar se o câncer está localizado apenas em um órgão ou presente também em outros locais (metástases).
Fonte: pacientecomcancer.com.br
Especialidades do Hospital do Câncer:
– Cirurgia Oncológica
– Cirurgia de Cabeça e Pescoço
– Cirurgia Ginecológica
– Cirurgia Mastológica
– Cirurgia Urológica
– Cirurgia Torácica
– Cirurgia de Pele
– Cirurgia Neurológica
– Cirurgia Ortopédica
A quimioterapia é o tratamento do câncer através de medicamentos. Os remédios utilizados recebem o nome de agentes quimioterápicos, podendo ser ingeridos ou administrados por veias, artérias e músculos do paciente.
Ao contrário da radioterapia, que tem ação restrita à região em que é aplicada, a quimioterapia atua de forma sistêmica, isto é, alcança as células do câncer (neoplásicas) em qualquer região do corpo.
Existem dezenas de agentes quimioterápicos diferentes, cada um deles com indicações específicas e efeitos colaterais próprios.
Dependendo do tipo de câncer e de sua extensão no organismo, o tratamento pode ter objetivo curativo ou de controle da doença.
No tratamento curativo o objetivo da quimioterapia é eliminar completamente a doença.
Nos casos em que a doença não pode ser removida por completo, a quimioterapia busca diminuir a quantidade de células malignas no organismo. Determinando uma regressão do câncer, ou impedindo que suas células atinjam outros órgãos, a quimioterapia é capaz de prolongar a vida do paciente reduzindo os sintomas da doença. Esse é o tratamento de controle.
Efeitos colaterais: Os efeitos colaterais variam de acordo com os medicamentos utilizados, as doses administradas e as particularidades de cada organismo. Alguns desses efeitos são bastante previsíveis, variando apenas sua intensidade de pessoa para pessoa. Outros ocorrem em consequência da sensibilidade individual, manifestando-se em um pequeno número de pacientes.
Os principais efeitos colaterais do tratamento quimioterápico são:
– Náuseas e vômitos
– Queda de cabelo
– Infecções
– Sangramentos
– Diarreia
– Obstipação
– Alterações da pele e das unhas
– Cansaço e alguma toxicidade sobre os nervos
Hormonioterapia – A próstata, a mama e o endométrio necessitam dos hormônios sexuais para seu crescimento e funcionamento. O câncer que se desenvolve a partir de células desses órgãos mantém certa dependência desses hormônios.
A hormonioterapia busca inibir o crescimento do câncer pela retirada do hormônio da circulação – chamada de ‘privação’ – ou pela introdução de uma substância com efeito contrário ao hormônio (antagonista).
A terapia hormonal, a exemplo da quimioterapia, tem ação sistêmica, isto é, age em todas as partes do corpo. Geralmente é utilizada em combinação com cirurgia, radioterapia e quimioterapia no controle do câncer.
Indicações: A terapia hormonal é indicada no tratamento do câncer de próstata, de mama e de endométrio, podendo ser utilizada nos casos de doença avançada ou localizada apenas no órgão de origem.
Terapia alvo ou drogas alvo específicas – Terapia-alvo é um tratamento para o câncer que ataca diretamente uma proteína que existe no tumor do paciente. Assim, teoricamente, esta medicação agiria somente (ou preferencialmente) nas células tumorais (já que o alvo está presente nelas), poupando outras células do organismo e, assim, diminuindo os efeitos colaterais. Atualmente, a maior parte das novas medicações em desenvolvimento em cancerologia tem um alvo específico conhecido nas células tumorais.
Imunoterapia – A imunoterapia, também chamada terapêutica biológica, recorre à capacidade natural do nosso organismo para combater o câncer, através do sistema imunitário (sistema de defesa natural do organismo).
Uma nova abordagem dirigida ao tratamento do câncer, envolve a utilização de anticorpos monoclonais – proteínas sintéticas (produzidas em laboratório) preparadas expressamente para atingir determinadas células tumorais, específicas.
Adicionalmente, pensa-se que este tipo de terapêutica possa estimular o sistema imunitário para destruir as células tumorais.
A maioria dos tratamentos com imunoterapia são administrados por via endovenosa e a terapêutica biológica circula através da corrente sanguínea, ou seja, de forma sistémica.
Habitualmente é administrada em consultórios médicos, clínicas ou hospitais, em regime ambulatório (não requer internamento).
Quais os principais efeitos secundários da imunoterapia? Regra geral, os principais efeitos adversos associados à imunoterapia são o aparecimento de erupção cutânea no local da injeção, bem como sintomas de tipo gripal, como febre, arrepios, dor de cabeça, dor muscular, fadiga, fraqueza e náuseas. Regra geral, estes efeitos têm menor intensidade depois do primeiro tratamento.
A terapêutica biológica pode, no entanto, causar efeitos secundários mais graves, como alterações da pressão arterial, problemas respiratórios ou cardíacos, o curto ou médio prazo.
Antes de iniciar cada sessão de tratamento, o médico deverá verificar se há problemas cardíacos ou pulmonares que possam impedir a continuidade do tratamento.
Durante o tratamento, o médico deverá estar atento a sinais ou sintomas de problemas cardíacos ou respiratórios para que, em caso de necessidade, possa haver intervenção imediata.
Fonte: INCA – Instituto Nacional do Câncer
É um tratamento no qual se utilizam radiações para destruir um tumor ou impedir que suas células aumentem. Estas radiações não são vistas e durante a aplicação o paciente não sente nada. A radioterapia pode ser usada em combinação com a quimioterapia ou outros recursos usados no tratamento dos tumores.
Benefícios: Metade dos pacientes com câncer são tratados com radiações, e é cada vez maior o número de pessoas que ficam curadas com esse tratamento. Para muitos pacientes, é um meio bastante eficaz, fazendo com que o tumor desapareça e a doença fique controlada, ou até mesmo curada.
Quando não é possível obter a cura, a radioterapia pode contribuir para a melhoria da qualidade de vida. Isso porque as aplicações diminuem o tamanho do tumor, o que alivia a pressão, reduz hemorragias, dores e outros sintomas, proporcionando alívio aos pacientes.
Como é realizada a radioterapia? O número de aplicações necessárias pode variar de acordo com a extensão e a localização do tumor, dos resultados dos exames e do resultado de saúde do paciente.
Para programar o tratamento, é utilizado um aparelho chamado simulador. Através de, tomografia e/ou radiografias, o médico delimita a área a ser tratada, marcando a pele com uma tinta vermelha. Para que a radiação atinja somente a região marcada, em alguns casos pode ser feito um molde de gesso ou de plástico, para que o paciente se mantenha na mesma posição durante a aplicação.
O paciente ficará deitado sob o aparelho, que estará direcionado para o traçado sobre a pele. É possível que sejam usados protetores de chumbo entre o aparelho e algumas partes do corpo, para proteger os tecidos e órgãos sadios.
De acordo com a localização do tumor, a radioterapia é feita de duas formas:
– Os aparelhos ficam afastados do paciente. É chamada Tele Terapia ou Radioterapia Externa.
– Os aparelhos ficam em contato com o organismo do paciente. É chamada Braquiterapia ou Radioterapia de Contato. Esse tipo trata tumores da cabeça, do pescoço, das mamas, do útero, da tiroide e da próstata. As aplicações podem ser feitas em ambulatório, mas no caso de tumores ginecológicos, há necessidade de hospitalização de pelo menos três dias. Pode ser necessário receber primeiro a Radioterapia Externa e depois a Braquiterapia.
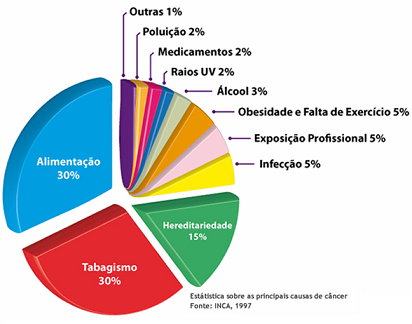
As causas de câncer são variadas, podendo ser externas ou internas ao organismo. As causas externas relacionam-se ao meio ambiente e aos hábitos ou costumes próprios de um ambiente social e cultural, como por exemplo, a exposição solar, tabagismo, consumo excessivo de bebidas alcoólicas e ingestão de alimentos ricos em gorduras. As causas internas são, muitas das vezes, geneticamente pré-determinadas. Os fatores causais internos e externos podem interagir de várias formas aumentando a possibilidade de transformações malignas nas células normais.
O ânus é o músculo que controla a saída das fezes, localizado na extremidade do intestino grosso. O câncer anal é raro, correspondendo a apenas 4% de todos os tipos de câncer que acometem o intestino grosso.
Fatores de risco: Alguns aspectos infecciosos, como os vírus HPV e o HIV, estão relacionados com o desenvolvimento do câncer anal. Uma dieta pobre em fibras, a prática de sexo anal, o alto consumo de produtos do tabaco e a fístula anal crônica são outros fatores de risco.
Prevenção: Uma dieta balanceada, com boa ingestão de fibras e que seja pobre em gordura, é considerada uma medida preventiva. É importante estar atento para alterações nos hábitos intestinais e para a presença de sangue nas fezes e verrugas ou feridas na região anal. Caso isso ocorra, deve ser procurado o médico.
Detecção Precoce: Quando detectado em estágio inicial, o câncer anal possui grandes possibilidades de cura. É importante consultar um médico sempre que sintomas como dor, comichão e sangramento anal estejam presentes, principalmente nos indivíduos com fatores de risco para o câncer anal. Os indivíduos com mais de 50 anos, fumantes, com história de fístula anal, infectados pelo HPV e com feridas no ânus, são considerados sob risco de desenvolver câncer de ânus. Procedimentos que examinem o ânus e o reto (toque retal, anuscopia e proctoscopia) são usados para a detecção destes tumores.
Sintomas: O câncer anal apresenta como sintomas mais comuns: coceira, dor ou ardor no ânus; sangramento nas evacuações; secreções no ânus; feridas na região anal e incontinência fecal.
O câncer de bexiga atinge as células que cobrem o órgão e é classificado de acordo com a célula que sofreu alteração. Existem três tipos:
Carcinoma de células de transição: representa a maioria dos casos e começa nas células do tecido mais interno da bexiga.
Carcinoma de células escamosas: afeta as células delgadas e planas que podem surgir na bexiga depois de infecção ou irritação prolongadas.
Adenocarcinoma: se inicia nas células glandulares (de secreção) que podem se formar na bexiga depois de um longo tempo de irritação ou inflamação.
Quando o câncer se limita ao tecido de revestimento da bexiga, é chamado de superficial. O câncer que começa nas células de transição pode se disseminar através do revestimento da bexiga, invadir a parede muscular e disseminar-se até os órgãos próximos ou gânglios linfáticos, transformando-se num câncer invasivo.
O câncer de bexiga é uma das neoplasias mais comuns do trato urinário e o nono tipo mais incidente, em nível mundial, com cerca de 430 mil casos novos. Quando comparado por sexo, nos homens, ocupa a sexta posição (330.380 casos novos, no mundo, em 2012), em seguida aos de pulmão, próstata e colorretal. Nas mulheres, é o 19º mais frequente (99.413 casos novos), mais comumente em países desenvolvidos.
O câncer de boca é uma denominação que inclui os cânceres de lábio e de cavidade oral (mucosa bucal, gengivas, palato duro, língua oral e assoalho da boca).
Fatores de risco: Os fatores que podem levar ao câncer de boca são idade superior a 40 anos, vício de fumar cachimbos e cigarros, consumo de álcool e má higiene bucal. O câncer de lábio é mais frequente em pessoas brancas.
Sintomas: O principal sintoma deste tipo de câncer é o aparecimento de feridas na boca que não cicatrizam em uma semana. Outros sintomas são ulcerações superficiais, indolores, manchas esbranquiçadas ou avermelhadas nos lábios ou na mucosa bucal.
Prevenção: e Diagnóstico Precoce Evitar o fumo e o álcool, promover a higiene bucal, ter os dentes tratados e fazer uma consulta odontológica de controle a cada ano. Outra recomendação é a manutenção de uma dieta saudável, rica em vegetais e frutas.
Para prevenir o câncer de lábio, deve-se evitar a exposição ao sol sem proteção (filtro solar e chapéu de aba longa). O combate ao tabagismo é igualmente importante na prevenção deste tipo de câncer.
O câncer colorretal abrange tumores que atingem o cólon (intestino grosso) e o reto. Tanto homens como mulheres são igualmente afetados, sendo uma doença tratável e frequentemente curável quando diagnosticada precocemente.
Fatores de risco: Os principais fatores de risco são: idade acima de 50 anos, história familiar de câncer de cólon e reto; história pessoal pregressa de câncer de ovário, endométrio ou mama; dieta com alto conteúdo de gordura, carne e baixo teor de cálcio; obesidade e sedentarismo.
Prevenção: Uma dieta rica em frutas, vegetais, fibras, cálcio e pobre em gorduras animais é considerada uma medida preventiva. A ingestão excessiva e prolongada de bebidas alcoólicas deve ser evitada. Como prevenção é indicada uma dieta saudável e a prática de exercícios físicos.
Detecção Precoce: O câncer colorretal quando detectado em seu estágio inicial possui grandes chances de cura. Pessoas com mais de 50 anos devem se submeter anualmente ao exame de pesquisa de sangue oculto nas fezes. Indivíduos com exame positivo devem realizar colonoscopia. Pessoas com histórico pessoal ou familiar de câncer de cólon e reto, portadores de doença inflamatória do cólon e de algumas condições hereditárias devem procurar orientação médica para prevenção e rastreamento.
Sintomas: Indivíduos acima de 50 anos com anemia de origem indeterminada e que apresentam suspeita de perda crônica de sangue no hemograma, devem realizar endoscopia gastrointestinal superior e inferior. Outros sintomas que podem ocorrer são dor abdominal, massa abdominal, perda de sangue nas fezes, constipação e/ou diarreia, náuseas, vômitos e fraqueza.
Fatores de risco: Vários são os fatores de risco identificados para o câncer do colo do útero, sendo que alguns dos principais estão associados às baixas condições socioeconômicas, ao início precoce da atividade sexual, à multiplicidade de parceiros sexuais, ao tabagismo, à higiene íntima inadequada e ao uso prolongado de contraceptivos orais. O vírus do papiloma humano (HPV) tem papel essencial no desenvolvimento do câncer de colo uterino.
Prevenção: Todas as mulheres devem fazer o Papanicolaou (“Preventivo”) anual a partir dos 18 anos ou a partir do início de sua vida sexual.
Mulheres expostas a certos fatores de risco (portadoras do HIV ou com problemas de sistema imunológico) devem discutir com seu médico a necessidade de exames de rastreamento mais frequentes.
A vacina não está indicada para mulheres que já iniciaram sua vida sexual; está indicada para mulheres entre 9 e 16 anos e é eficaz contra os subtipos 16 e 18 do vírus HPV, que respondem por até 70% dos casos de câncer de útero, e as variedades 6 e 11, responsáveis por 90% dos casos de condiloma (verrugas genitais).
As mulheres podem reduzir o risco da doença retardando o início da sua vida sexual, reduzindo o número de parceiros e usando métodos contraceptivos de barreira (como a camisinha). Nem sempre o HPV provoca o aparecimento de condilomas visíveis, portanto, nem sempre é possível saber se o parceiro é portador de HPV ou não.
O exame preventivo: O exame preventivo do câncer do colo do útero (exame de Papanicolau) consiste na coleta de material citológico (células) do colo do útero. Para a coleta do material, é introduzido um espéculo vaginal e procede-se à escamação ou esfoliação da superfície externa e interna do colo através de uma espátula de madeira e de uma escovinha. Mulheres grávidas também podem realizar o exame. Para aumentar a eficácia do resultado, a mulher deve evitar relações sexuais, uso de duchas ou medicamentos vaginais e anticoncepcionais locais nas 48 horas anteriores ao exame. Além disto, o exame não deve ser feito no período menstrual, pois a presença de sangue pode alterar o resultado.
Quem e quando fazer o exame preventivo
Toda mulher que tem ou já teve atividade sexual deve submeter-se a exame preventivo periódico, especialmente se estiver na faixa etária dos 21 aos 59 anos de idade. Inicialmente, um exame deve ser feito a cada ano.
Sintomas: Existe uma fase pré-clínica (sem sintomas) do câncer do colo do útero, em que a detecção de possíveis lesões precursoras é através da realização periódica do exame preventivo. Conforme a doença progride, os principais sintomas do câncer do colo do útero são sangramento vaginal, corrimento e dor.
O útero é um órgão muscular onde o feto se desenvolve. O câncer do corpo do útero pode se iniciar em diferentes partes do órgão. O tipo mais comum se origina no endométrio (revestimento interno do útero) e é chamado de câncer de endométrio. O sarcoma uterino é uma forma menos comum de câncer uterino que se origina na musculatura e no tecido de sustentação do órgão.
O câncer uterino pode ocorrer em qualquer faixa etária, mas é mais comum em mulheres que já se encontram na menopausa.
O esôfago é um órgão que une a parte inferior da faringe ao estômago. Ele permite a passagem do alimento ou líquido ingerido até o interior do sistema digestivo através de contrações musculares.
Fatores de risco: O câncer de esôfago está associado ao alto consumo de bebidas alcoólicas e de produtos derivados do tabaco. Outras condições que podem ser predisponentes para a maior incidência deste tumor são a tilose, a acalasia, o esôfago de Barrett, síndrome de Plummer-Vinson (deficiência de ferro), agentes infecciosos (ex, papiloma vírus – HPV) e história pessoal de câncer de cabeça e pescoço ou pulmão.
Prevenção: Para prevenir o câncer de esôfago é importante adotar uma dieta rica em frutas e legumes, evitar o consumo frequente de bebidas quentes, alimentos defumados e bebidas alcoólicas e não usar produtos derivados do tabaco.
Detecção Precoce: A detecção precoce do câncer de esôfago é possível com a busca imediata de auxílio médico no caso de surgimento de dificuldade ou dor relacionada à ingesta alimentar (veja sintomas de alerta abaixo).
Sintomas: O câncer de esôfago na sua fase inicial pode não apresentar sintomas. Porém, alguns sintomas são característicos como a dificuldade ou dor ao engolir, dor torácica, sensação de obstrução à passagem do alimento, náuseas, vômitos e perda do apetite. Na maioria das vezes, a dificuldade de engolir (disfagia) já demonstra a doença em estado avançado.
Diagnóstico: O diagnóstico é feito através da endoscopia digestiva, biópsia e estudos citológicos. A extensão da doença define o prognóstico. O tumor de esôfago apresenta agressividade biológica devido ao fato de o órgão não possuir serosa (membrana de revestimento comum a outros órgãos do trato gastrointestinal) e, com isto, haver fácil infiltração local das estruturas adjacentes.
O estômago é o órgão que vem logo após o esôfago no trajeto do alimento dentro do aparelho digestivo. Ele tem a função de armazenar por pequeno período os alimentos, para que possam ser misturados ao suco gástrico e digeridos. O câncer de estômago (também denominado câncer gástrico) é a doença em que células malignas são encontradas nos tecidos do estômago.
Fatores de risco: A dieta é um fator preponderante no aparecimento do câncer de estômago. Uma alimentação pobre em vitamina A e C, carnes e peixes, ou ainda com um alto consumo de nitrato, alimentos defumados, enlatados, com corantes ou conservados no sal são fatores de risco para o aparecimento deste tipo de câncer. Outros fatores ambientais como a má conservação dos alimentos e a ingestão de água proveniente de poços que contêm uma alta concentração de nitrato também estão relacionados com a incidência do câncer de estômago. São também fatores de risco a anemia perniciosa, gastrite atrófica e metaplasia intestinal e as infecções gástricas pela bactéria Helicobacter pylori. Pessoas fumantes, que ingerem bebidas alcoólicas ou que já tenham sido submetidas a operações no estômago também têm maior probabilidade de desenvolver este tipo de câncer.
Prevenção: Para prevenir o câncer de estômago é fundamental uma dieta balanceada composta de vegetais crus, frutas cítricas e alimentos ricos em fibras. Além disso, é importante o combate ao tabagismo e diminuição da ingestão de bebidas alcoólicas.
Detecção Precoce: A detecção precoce pode ser feita por rastreamento populacional, através de endoscopia digestiva alta. O rastreamento de rotina é indicado somente para pessoas que residem em áreas com elevado índice de incidência e mortalidade. No entanto, ao apresentar sintomas como dor de estômago, saciedade precoce ou vômitos (principalmente se hemorrágicos), procure um médico.
Sintomas: Não há sintomas específicos do câncer de estômago. Porém, algumas características como perda de peso, falta de apetite, fadiga, sensação de plenitude gástrica, vômitos, náuseas e desconforto abdominal persistente podem indicar doença benigna ou câncer de estômago. Sangramentos gástricos são pouco comuns em lesões malignas – a hematêmese (vômito com sangue) ocorre em cerca de 10 a 15% dos casos de câncer de estômago.
Diagnóstico: Um número elevado de casos de câncer de estômago é diagnosticado em estágio avançado devido aos sintomas vagos e não específicos da doença inicial. Atualmente são utilizados dois exames na detecção deste tipo de câncer: a endoscopia digestiva alta, o método mais eficiente, e o exame radiológico contrastado do estômago. A endoscopia permite a avaliação visual da lesão, a realização de biópsias e a avaliação citológica da mesma. Através da ultrassonografia endoscópica é possível avaliar o comprometimento do tumor na parede gástrica e a propagação a estruturas adjacentes e linfonodos.
O câncer de fígado é dividido em duas categorias: o primário do fígado e o secundário, ou metastático (originado em outro órgão e que atinge também o fígado). O termo “primário do fígado” é usado nos tumores originados no fígado, como o hepatocarcinoma ou carcinoma hepatocelular (tumor maligno primário mais frequente), o colangiocarcinoma (que acomete os ductos biliares dentro do fígado), angiossarcoma (tumor do vaso sanguíneo) e, na criança, o hepatoblastoma. Apesar de não estar entre as neoplasias mais prevalentes, o câncer hepatobiliar requer alta complexidade no seu diagnóstico e proficiência no tratamento.
Hepatocarcinoma: A cirrose hepática é um fator de risco para o hepatocarcinoma. Cerca de 50% dos pacientes com carcinoma hepatocelular apresentam cirrose hepática, que pode estar associada ao alcoolismo ou hepatite crônica, cujo fator etiológico predominante é a infecção pelos vírus da hepatite B e C, que estão relacionados ao desenvolvimento de câncer de fígado. Em áreas endêmicas, a esquistossomose é considerada fator de risco. Atenção especial deve ser dada à ingestão de grãos e cereais. Quando armazenados em locais inadequados e úmidos, esses alimentos podem ser contaminados pelo fungo Aspergillus flavus que produz a aflotoxina (substância cancerígena ligada ao hepatocarcinoma).
Colangiocarcinoma: O colangiocarcinoma pode estar relacionado com afecções inflamatórias das vias biliares, principalmente com a infestação por um trematódio (Clonorchis sinensis).
Angiossarcoma: O potencial carcinogênico das substâncias químicas como o cloreto de vinil, os arsenicais inorgânicos e o torotraste (solução de dióxido de tório) está associado ao angiossarcoma.
Manifestações Clínicas: Os sinais e sintomas mais comuns nos pacientes com câncer primário do fígado são dor abdominal, massa palpável, distensão, anorexia, mal-estar, icterícia e ascite.
Prevenção: O hepatocarcinoma é passível de prevenção. A prevenção primária é baseada principalmente na redução do consumo de álcool e na interrupção da transmissão dos vírus da hepatite B e C, através da utilização de vacinas, controle de qualidade de sangue em transfusões e não compartilhamento de materiais perfurocortantes. A prevenção secundária é feita através da dosagem semestral de alfafetoproteína e ultrassonografia abdominal em pacientes portadores de cirrose hepática.
Hepatocarcinoma O paciente apresenta geralmente doença avançada ao diagnóstico. A maioria dos pacientes apresenta alguma anormalidade dos níveis das bilirrubinas, fosfatase alcalina e transaminases. Em pacientes sabidamente cirróticos, o aumento brusco da fosfatase alcalina, seguida de elevação das bilirrubinas e transaminases, é sugestivo de malignidade. A alfafetoproteína sérica geralmente se apresenta elevada nos pacientes com carcinoma hepatocelular. O tipo fibrolamelar não está associado a aumento significativo dos níveis deste marcador. A tomografia computadorizada consegue identificar lesões neoplásicas do fígado com exatidão de 75% a 90%. Porém, lesões menores do que 3 cm têm a sua detecção prejudicada devido à isodensidade do parênquima hepático normal. A Ressonância Nuclear Magnética (RNM) não apresenta grande diferença em relação ao estudo pela tomografia computadorizada quanto à capacidade de identificar os tumores hepáticos primários ou metastáticos. Este exame pode, no entanto, definir um pouco melhor a extensão do tumor nos pacientes com cirrose hepática, assim como demonstrar os vasos principais sem a necessidade de administração de contraste venoso e diferenciar lesões císticas. A laparoscopia permite uma visualização direta e a biópsia do tumor, além de avaliar a presença ou ausência a de disseminação peritoneal. Sua eficácia aumenta quando associada à ultrassonografia videolaparoscópica, aumentando o índice de ressecabilidade dos pacientes selecionados para a laparotomia. A colangioressonância, a colangiotomografia, a colangiografia endoscópica retrógrada ou percutânea transhepática podem ser úteis no diagnóstico e no planejamento do tratamento dos tumores, principalmente das vias biliares.
Metástases Hepáticas: Nos tumores metastáticos colorretais geralmente ocorre aumento da dosagem do antígeno carcinoembrionário (CEA).
Tratamento Cirúrgico: O tratamento ideal consiste na remoção cirúrgica quando o tumor ainda não produziu repercussão clínica, mas já foi detectado pela dosagem do marcador alfafetoproteína. O tratamento cirúrgico é o mais indicado nos tumores hepáticos primários na ausência de metástases à distância e nos tumores hepáticos metastáticos em que a lesão primária foi ressecada ou é passível de ser ressecada de maneira curativa. A eficácia e segurança na ressecção hepática são fundamentadas no conhecimento da anatomia e compreensão da fisiologia do fígado. A indicação de uma cirurgia de ressecção hepática dependerá do estado clínico do paciente e da quantidade prevista de parênquima hepático restante.
Atualmente 70% das crianças acometidas de câncer podem ser curadas, se diagnosticadas precocemente e tratadas em centros especializados. A maioria dessas crianças terá vida praticamente normal. Câncer infantil corresponde a um grupo de várias doenças que têm em comum a proliferação descontrolada de células anormais e que pode ocorrer em qualquer local do organismo. As neoplasias mais frequentes na infância são as leucemias, tumores do sistema nervoso central e linfomas. Também acometem crianças o neuroblastoma (tumor de gânglios simpáticos), tumor de Wilms (tumor renal), retinoblastoma (tumor da retina do olho), tumor germinativo (tumor das células que vão dar origem às gônadas), osteossarcoma (tumor ósseo) e sarcomas (tumores de partes moles). Diferentemente do câncer de adulto, o câncer da criança geralmente afeta as células do sistema sanguíneo e os tecidos de sustentação, enquanto que o do adulto mais comumente afeta as células do epitélio, que recobre os diferentes órgãos. Doenças malignas da infância, por serem predominantemente de natureza embrionária, são constituídas de células indiferenciadas, porém respondem, em geral, melhor aos métodos terapêuticos atuais. A prevenção é um desafio para o futuro. A ênfase atual deve ser dada ao diagnóstico precoce. É muito importante estar atento a algumas formas de apresentação dos tumores da infância. Nas leucemias, pela invasão da medula óssea por células anormais, a criança se torna mais suscetível a infecções, fica pálida, tem sangramento e sente dor óssea.
No retinoblastoma, um sinal importante de manifestação é o chamado “reflexo do olho do gato”, embranquecimento da pupila quando exposta à luz. Pode se apresentar, também, através de fotofobia ou estrabismo. Geralmente acomete crianças antes dos três anos de idade.
Tumores sólidos podem se manifestar pela formação de massa, podendo ser visível e causar dor nos membros, sintoma, por exemplo, frequente no osteossarcoma (tumor no osso em crescimento), mais comum em adolescentes. Algumas vezes, pode ser notada uma massa no abdome da criança, podendo tratar-se nesse caso de um tumor de Wilms ou neuroblastoma.
Tumor de sistema nervoso central tem como sintomas dor de cabeça, vômitos, alterações motoras, alterações cognitivas e paralisia de nervos.
É importante que os pais estejam alertas para o fato de que a criança geralmente não inventa sintomas e que ao sinal de alguma anormalidade, levem seus filhos ao pediatra para avaliação. É igualmente relevante saber que, na maioria das vezes, esses sintomas estão relacionados a doenças comuns na infância. Mas isto não deve ser motivo para que a visita ao médico seja descartada. Tão importante quanto o tratamento do câncer em si é a atenção dada aos aspectos sociais da doença, uma vez que a criança está inserida no contexto da família. A cura não deve se basear somente na recuperação biológica, mas também no bem-estar e na qualidade de vida do paciente. Neste sentido, não deve faltar a ele, desde o início do tratamento, o apoio psicossocial.
O câncer de intestino abrange os tumores que se iniciam na parte do intestino grosso chamada cólon e no reto (final do intestino, imediatamente antes do ânus) e ânus. Também é conhecido como câncer de cólon e reto ou colorretal.
É tratável e, na maioria dos casos, curável, ao ser detectado precocemente, quando ainda não se espalhou para outros órgãos. Grande parte desses tumores se inicia a partir de pólipos, lesões benignas que podem crescer na parede interna do intestino grosso.
O câncer de laringe é um dos mais comuns a atingir a região da cabeça e pescoço, representando cerca de 25% dos tumores malignos que acometem esta área e 2% de todas as doenças malignas. Aproximadamente 2/3 desses tumores surgem na corda vocal verdadeira e 1/3 acomete a laringe supraglótica, ou seja, localizam-se acima das cordas vocais.
Sintomas: Na história do paciente, o primeiro sintoma é o indicativo da localização da lesão. Assim, odinofagia (dor de garganta) sugere tumor supraglótico e rouquidão indica tumor glótico e subglótico. O câncer supraglótico geralmente é acompanhado de outros sinais e sintomas como a alteração na qualidade da voz, disfagia leve (dificuldade de engolir) e sensação de um “caroço” na garganta. Nas lesões avançadas das cordas vocais, além da rouquidão, pode ocorrer dor na garganta, disfagia e dispneia (dificuldade para respirar ou falta de ar).
Fatores de risco: Há uma nítida associação entre a ingestão excessiva de álcool e o vício de fumar, com o desenvolvimento de câncer nas vias aerodigestivas superiores. O tabagismo é o maior fator de risco para o desenvolvimento do câncer de laringe. Quando a ingestão excessiva de álcool é adicionada ao fumo, o risco aumenta para o câncer supraglótico. Pacientes com câncer de laringe que continuam a fumar e beber têm probabilidade de cura diminuída e aumento do risco de aparecimento de um segundo tumor primário na área de cabeça e pescoço.
A leucemia é uma doença maligna dos glóbulos brancos (leucócitos) de origem, na maioria das vezes, não conhecida. Ela tem como principal característica o acúmulo de células jovens (blásticas) anormais na medula óssea, que substituem as células sanguíneas normais.
A medula é o local de formação das células sanguíneas, ocupa a cavidade dos ossos (principalmente esterno e bacia) e é conhecida popularmente por tutano. Nela são encontradas as células mães ou precursoras, que originam os elementos figurados do sangue: glóbulos brancos, glóbulos vermelhos e plaquetas. Os principais sintomas da leucemia decorrem do acúmulo dessas células na medula óssea, prejudicando ou impedindo a produção dos glóbulos vermelhos (causando anemia), dos glóbulos brancos (causando infecções) e das plaquetas (causando hemorragias).
O tipo de leucemia mais frequente na criança é a leucemia linfóide aguda (ou linfoblástica). A leucemia mielóide aguda é mais comum no adulto. Esta última tem vários subtipos: mieloblástica (menos e mais diferenciada), promielocítica, mielomonocítica, monocítica, eritrocítica e megacariocítica.
Diagnóstico: As manifestações da leucemia aguda são secundárias à proliferação excessiva de células imaturas (blásticas) da medula óssea, que infiltram os tecidos do organismo, tais como: amígdalas, linfonodos (ínguas), pele, baço, rins, sistema nervoso central e outros. A fadiga, palpitação e anemia aparecem pela redução da produção dos eritrócitos pela medula óssea. Infecções que podem levar ao óbito são causadas pela redução dos leucócitos normais (responsáveis pela defesa do organismo). Verifica-se tendência a sangramentos pela diminuição na produção de plaquetas (trombocitopenia). Outras manifestações clínicas são dores nos ossos e nas articulações. Elas são causadas pela infiltração das células leucêmicas nos ossos. Dores de cabeça, náuseas, vômitos, visão dupla e desorientação são causados pelo comprometimento do sistema nervoso central.
O indivíduo pode apresentar palidez, febre, aumento do baço (esplenomegalia) e sinais decorrentes da trombocitopenia, tais como epistaxe (sangramento nasal), hemorragias conjuntivais, sangramentos gengivais, petéquias (pontos violáceos na pele) e equimoses (manchas roxas na pele). Na análise laboratorial, o hemograma estará alterado, porém, o diagnóstico é confirmado no exame da medula óssea (mielograma).
Principais procedimentos médicos no tratamento da Leucemia
1. Mielograma: É um exame de grande importância para o diagnóstico (análise das células) e para a avaliação da resposta ao tratamento. Esse exame é feito sob anestesia local e consiste na aspiração da medula óssea seguida da confecção de esfregaços em lâminas de vidro, para exame ao microscópio. Os locais preferidos para a aspiração são a parte posterior do osso ilíaco (bacia) e o esterno (parte superior do peito).
2 – Punção lombar: A medula é forrada pelas meninges (três membranas). Entre as meninges circula um líquido claro denominado líquor. A punção lombar consiste na aspiração do líquor para exame citológico e também para injeção de quimioterapia com a finalidade de impedir o aparecimento (profilaxia) de células leucêmicas no SNC ou para destruí-las quando existir doença (meningite leucêmica) nesse local. É feita na maioria das vezes com anestesia local.
3 – Cateter Venoso Central: Como o tratamento da leucemia aguda pode alcançar até três anos de duração e requer repetidas transfusões e internações, recomenda-se a implantação de um cateter de longa permanência em uma veia profunda, para facilitar a aplicação de medicamentos e derivados sanguíneos além das frequentes coletas de sangue para exames, evitando com isso punções venosas repetidas e dolorosas.
4 – Transfusões: Durante o tratamento, principalmente na fase inicial, os pacientes recebem, quase diariamente, transfusões de hemáceas e de plaquetas, enquanto a medula óssea não recuperar a hemopoese (produção e maturação das células do sangue) normal.
A Doença, ou Linfoma de Hodgkin, é uma forma de câncer que se origina nos linfonodos (gânglios) do sistema linfático, um conjunto composto por órgãos, tecidos que produzem células responsáveis pela imunidade e vasos que conduzem estas células através do corpo. Esta doença pode ocorrer em qualquer faixa etária; no entanto, é mais comum na idade adulta jovem, dos 15 aos 40 anos, atingindo maior frequência entre 25 a 30 anos. Os órgãos e tecidos que compõem o sistema linfático incluem linfonodos, timo, baço, amígdalas, medula óssea e tecidos linfáticos no intestino. A linfa, um líquido claro que banha estes tecidos, contém proteínas e células linfóides. Já os linfonodos (gânglios) são encontrados em todos as partes do corpo, principalmente no pescoço, virilha, axilas, pelve, abdome e tórax; produzem e armazenam leucócitos denominados linfócitos. Existem três tipos de linfócitos: os linfócitos B (ou células B), os linfócitos T (ou células T), e as células “natural killer” (células NK). Cada um destes três tipos de células realiza uma função específica no combate a infecções, e também têm importância no combate ao câncer.
As células B produzem anticorpos, que se ligam na superfície de certos tipos de bactérias e atraem células específicas do sistema imune e proteínas do sangue, digerindo as bactérias e células estranhas ao normal.
As células T ajudam a proteger o organismo contra vírus, fungos e algumas bactérias. Também desempenham importante papel nas funções das células B.
As células NK têm como alvo as células tumorais e protegem contra uma larga variedade de agentes infecciosos.
O tecido obtido por biópsia de pacientes com Doença de Hodgkin apresenta células denominadas células de Reed-Sternberg. A Doença de Hodgkin surge quando um linfócito (mais frequentemente um linfócito B) se transforma de uma célula normal em uma célula maligna, capaz de crescer descontroladamente e disseminar-se. A célula maligna começa a produzir, nos linfonodos, cópias idênticas (também chamadas de clones). Com o passar do tempo, estas células malignas podem se disseminar para tecidos adjacentes, e, se não tratadas, podem atingir outras partes do corpo. Na Doença de Hodgkin, os tumores disseminam-se de um grupo de linfonodos para outros grupos de linfonodos através dos vasos linfáticos. O local mais comum de envolvimento é o tórax, região também denominada mediastino.
Fatores de risco: Pessoas com sistema imune comprometido, como consequência de doenças genéticas hereditárias, infecção pelo HIV e uso de drogas imunossupressoras, têm risco um pouco maior de desenvolver Doença de Hodgkin. Membros de famílias nas quais uma ou mais pessoas tiveram diagnóstico da doença também têm risco aumentado de desenvolvê-la, mas não se deve pensar que é certo de acontecer.
Sintomas: Caso desenvolva-se em linfonodos que estão próximos à pele, no pescoço, axilas e virilhas, os sintomas provavelmente incluirão a apresentação de linfonodos aumentados e indolores nestes locais. Se a doença ocorre na região do tórax, os sintomas podem ser de tosse, “falta de ar” (dispneia) e dor torácica. E quando se apresenta na pelve e no abdome, os sintomas podem ser de plenitude e distensão abdominal. Outros sintomas da Doença de Hodgkin incluem febre, fadiga, sudorese noturna, perda de peso, e prurido (“coceira na pele”).
Diagnóstico: Utilizam-se vários tipos de exames para diagnosticar Doença de Hodgkin. Estes procedimentos permitem determinar seu tipo específico, e esclarecer outras informações úteis para decidir sobre a forma mais adequada de tratamento. A biópsia é considerada obrigatória para o diagnóstico de Doença de Hodgkin. Durante o procedimento, remove-se uma pequena amostra de tecido para análise, em geral um gânglio linfático aumentado. Há vários tipos de biópsia:
Biópsia excisional ou incisional – o médico, através de uma incisão na pele, remove um gânglio inteiro (excisional), ou uma pequena parte (incisional);
Biópsia de medula óssea – retira-se um pequeno fragmento da medula óssea através de agulha. Esse procedimento não fornece diagnóstico da Doença de Hodgkin, mas é muitas vezes importante para determinar a extensão da disseminação da doença;
Também são necessários exames de imagem para determinar a localização das tumorações no corpo. Radiografias são empregadas para detectar tumores no tórax; usando-se Tomografia Computadorizada, são obtidas imagens detalhadas do corpo sob diversos ângulos. Já a Ressonância Magnética utiliza ondas magnéticas e de rádio para produzir imagens de partes moles e órgãos; e na Cintilografia com Gálio, uma substância radioativa, ao ser injetada no corpo do paciente é atraída para locais acometidos pela doença. Além disso, são utilizados outros tipos de exames que ajudam a determinar características específicas das células tumorais nos tecidos biopsiados. Estes testes incluem:
Estudos de citogenética para determinar alterações cromossômicas nas células:
Imunohistoquímica – anticorpos são usados para distinguir entre vários tipos de células cancerosas;
Estudos de genética molecular – são testes de DNA e RNA altamente sensíveis para determinar traços genéticos específicos das células cancerosas.
Classificação e Estadiamento
Ao diagnosticar a Doença de Hodgkin, ela é classificada (determina-se o tipo) e seu estágio é avaliado (é realizada uma pesquisa para saber se a doença se disseminou a partir do seu local de origem e em que intensidade). Esta informação é fundamental para estimar o prognóstico do paciente e selecionar o melhor tratamento.
Linfomas são neoplasias malignas que se originam nos linfonodos (gânglios), que são muito importantes no combate a infecções. Os Linfomas Não-Hodgkin incluem mais de 20 tipos diferentes.
Fatores de risco: Os poucos conhecidos fatores de risco para o desenvolvimento de Linfomas Não-Hodgkin são:
Sistema imune comprometido – Pessoas com deficiência de imunidade, em consequência de doenças genéticas hereditárias, uso de drogas imunossupressoras e infecção pelo HIV, têm maior risco de desenvolver linfomas. Pacientes portadores do vírus Epstein-Barr, HTLV1, e da bactéria Helicobacter pylori (que causa úlceras gástricas), têm risco aumentado para alguns tipos de linfoma;
Exposição Química – Os Linfomas Não-Hodgkin estão também ligados à exposição a certos agentes químicos, incluindo pesticidas, solventes e fertilizantes. Herbicidas e inseticidas têm sido relacionados ao surgimento de linfomas em estudos com agricultores e outros grupos de pessoas que se expõem a altos níveis desses agentes químicos. A contaminação da água por nitrato, substância encontrada em fertilizantes.
Exposição a altas doses de radiação
Prevenção: Assim como em outras formas de câncer, dietas ricas em verduras e frutas podem ter efeito protetor contra o desenvolvimento de Linfomas Não-Hodgkin.
Sintomas:
– Aumento dos linfonodos do pescoço, axilas e/ou virilha
– Sudorese noturna excessiva
– Febre
– Prurido (coceira na pele)
– Perda de peso inexplicada
Diagnóstico: São necessários vários tipos de exames para o diagnóstico adequado dos Linfomas Não-Hodgkin.
Biópsia
Durante a biópsia, é retirada pequena porção de tecido (em geral linfonodos) para análise em laboratório de anatomia patológica. Há vários tipos de biópsia, incluindo os seguintes:
Biópsia excisional ou incisional – através de uma incisão na pele, retira-se o linfonodo por inteiro (excisional) ou uma pequena parte do tecido acometido (incisional).
Punção aspirativa por agulha fina – retira-se pequena porção de tecido por aspiração através de agulha;
Biópsia e aspiração de medula óssea – retira-se pequena amostra da medula óssea ou do sangue da medula óssea (aspiração) através de uma agulha.
Punção lombar – retira-se pequena porção do líquido cerebroespinhal (líquor), que banha o cérebro e a medula espinhal (não confundir com medula óssea). Esse procedimento determina se o sistema nervoso central foi atingido;
Exames de Imagem
Estes exames são usados para determinar a localização dos sítios acometidos pela doença
Radiografias de tórax – podem detectar tumores no tórax e pulmões;
Tomografia Computadorizada – visualiza internamente os segmentos do corpo por vários ângulos, permitindo imagens detalhadas;
Ressonância Nuclear Magnética (RNM) – também produz imagens detalhadas dos segmentos corporais;
Cintilografia com Gálio – uma substância radioativa que, ao ser injetada no corpo, concentra-se principalmente em locais comprometidos pelo tumor. Uma câmera especial permite ver onde o material radioativo se acumulou, e determinar o quanto se disseminou a doença.
Estudos Celulares
Junto com biópsias e exames de imagem são utilizados alguns testes que ajudam a determinar características específicas das células nos tecidos biopsiados, incluindo anormalidades citogenéticas tais como rearranjos nos cromossomos, comuns nos linfomas. Esses testes permitem também realizar estudos de receptores para antígenos específicos nas células linfomatosas, que servem tanto para definir a origem celular, como também para estimar o prognóstico do paciente. Estes testes incluem:
Imunohistoquímica – anticorpos são utilizados para distinguir entre tipos de células cancerosas;
Estudos de Citogenética – determinam alterações no cromossomo das células;
Citometria de Fluxo – as células preparadas na amostra são passadas através de um feixe de laser para análise;
Estudos de Genética Molecular (Biologia Molecular) – testes altamente sensíveis com DNA e RNA para determinar alterações genéticas específicas nas células cancerosas.
Classificação
Os Linfomas Não-Hodgkin são, um grupo complexo de quase 40 formas distintas desta doença. Após o diagnóstico, a doença é classificada de acordo com o tipo de linfoma e o estágio em que se encontra (sua extensão). Os Linfomas Não-Hodgkin são agrupados de acordo com o tipo de célula linfóide, se linfócitos B ou T. Também são considerados tamanho, forma e padrão de apresentação na microscopia. Para tornar a classificação mais fácil, os linfomas podem ser divididos em dois grandes grupos: Os linfomas indolentes têm um crescimento relativamente lento. Os pacientes podem apresentar-se com poucos sintomas por vários anos, mesmo após o diagnóstico. Os linfomas indolentes correspondem aproximadamente a 40% dos diagnósticos, e os agressivos, aos 60% restantes.
Estadiamento
Consiste em determinar a extensão da doença no corpo do paciente. São estabelecidos 4 estágios, indo de I a IV. No estágio I observa-se envolvimento de apenas um grupo de linfonodos. Já no estágio IV temos o envolvimento disseminado dos linfonodos. Além disso, cada estágio é subdividido em A e B (exemplo: estágios 1A ou 2B). O “A” significa assintomático, e para pacientes que se queixam de febre, sudorese ou perda de peso inexplicada, aplica-se o termo “B”.
O câncer de mama é provavelmente o mais temido pelas mulheres, devido à sua alta frequência e sobretudo pelos seus efeitos psicológicos, que afetam a percepção da sexualidade e a própria imagem pessoal. Ele é relativamente raro antes dos 35 anos de idade, mas acima desta faixa etária sua incidência cresce rápida e progressivamente.
Sintomas: Os sintomas do câncer de mama palpável são o nódulo ou tumor no seio, acompanhado ou não de dor mamária. Podem surgir alterações na pele que recobre a mama, como abaulamentos ou retrações ou um aspecto semelhante a casca de uma laranja. Podem também surgir nódulos palpáveis na axila.
Fatores de risco: História familiar é um importante fator de risco para o câncer de mama, especialmente se um ou mais parentes de primeiro grau (mãe ou irmã) foram acometidas antes dos 50 anos de idade. Entretanto, o câncer de mama de caráter familiar corresponde a apenas cerca de 10% do total de casos de cânceres de mama. A idade constitui um outro importante fator de risco, havendo um aumento rápido da incidência com o aumento da idade. A menarca precoce (idade da primeira menstruação), a menopausa tardia (instalada após os 50 anos de idade), a ocorrência da primeira gravidez após os 30 anos e a nuliparidade (não ter tido filhos), constituem também fatores de risco para o câncer de mama. A ingestão regular de álcool, mesmo que em quantidade moderada, é identificada como fator de risco para o câncer de mama, assim como a exposição a radiações ionizantes em idade inferior a 35 anos.
Detecção Precoce: As formas mais eficazes para detecção precoce do câncer de mama são o exame clínico da mama e a mamografia.
O Exame Clínico das Mamas (ECM)
Quando realizado por um médico ou enfermeira treinada, pode detectar tumor de até um centímetro, se superficial. A Mamografia
A mamografia é a radiografia da mama que permite a detecção precoce do câncer, por ser capaz de mostrar lesões em fase inicial, muito pequenas. É realizada em um aparelho de raio X apropriado, chamado mamógrafo. Nele, a mama é comprimida de forma a fornecer melhores imagens, e, portanto, melhor capacidade de diagnóstico. O desconforto provocado é discreto e suportável.
Estudos sobre a efetividade da mamografia sempre utilizam o exame clínico como exame adicional, o que torna difícil distinguir a sensibilidade do método como estratégia isolada de rastreamento. A realização anual de mamografia de rastreamento deve ser iniciada aos 40 anos de idade.
O Autoexame das Mamas
A recomendação é que o exame das mamas pela própria mulher faça parte das ações de educação para a saúde que contemplem o conhecimento do próprio corpo. As evidências científicas sugerem que o autoexame das mamas não é eficiente para o rastreamento. O exame da mama pelo profissional de saúde, a mamografia e/ou o ultrassom de mama devem completar o rastreamento.
O câncer de ovário é o câncer ginecológico mais difícil de ser diagnosticado. Cerca de 3/4 dos tumores malignos de ovário apresentam-se em estágio avançado no momento do diagnóstico inicial.
Fatores de risco: Fatores hormonais, ambientais e genéticos estão relacionados com o aparecimento do câncer de ovário. Cerca de 90% não apresentam fator de risco reconhecido. Cerca de 10% dos cânceres de ovário apresentam um componente genético ou familiar. História familiar é o fator de risco isolado mais importante. A presença de cistos no ovário, bastante comum entre as mulheres, não deve ser motivo para pânico. O perigo só existe quando eles são maiores que 10cm e possuem áreas sólidas e líquidas. Nesse caso, quando detectado o cisto, a cirurgia é o tratamento indicado.
Prevenção: As mulheres devem estar atentas aos fatores de risco e consultar regularmente o seu médico, principalmente as mulheres acima de 50 anos.
Marcadores Tumorais
Marcadores tumorais são substâncias detectadas no exame de sangue e que aumentariam na presença de tumores malignos. No caso do ovário estas seriam o CA 125, a alfafetoproteina e o beta-HCG. São muito úteis no seguimento da paciente com câncer de ovário, porém pouco confiáveis para o diagnóstico inicial. O CA 125, por exemplo, pode estar elevado em doenças benignas como o mioma uterino ou a endometriose.
O pâncreas é uma glândula do aparelho digestivo, localizada na parte superior do abdome e atrás do estômago. É responsável pela produção de enzimas, que atuam na digestão dos alimentos, e pela insulina – hormônio responsável pela diminuição do nível de glicose (açúcar) no sangue.
É dividido em três partes: a cabeça (lado direito); o corpo (seção central) e a cauda (lado esquerdo). A maior parte dos casos de câncer de pâncreas localizam-se na região da cabeça do órgão. O risco de desenvolver o câncer de pâncreas aumenta após os 50 anos de idade, principalmente na faixa entre 65 e 80 anos, havendo uma maior incidência no sexo masculino. A maior parte dos casos da doença é diagnosticada em fase avançada e, portanto, tratada com fins paliativos. O subtipo mais frequente é o adenocarcinoma, representando 90% do total de casos.
Fatores de risco: Entre os fatores de risco, destaca-se principalmente o uso de derivados do tabaco. Outros fatores de risco são o consumo excessivo de gordura, de carnes e de bebidas alcoólicas e a exposição a compostos químicos, como solventes e petróleo, durante longo tempo. Há um grupo de pessoas que possui maior chance de desenvolver a doença, e estas devem estar atentas aos sintomas. Pertencem a este grupo indivíduos que sofrem de pancreatite crônica ou de diabetes mellitus e pacientes que foram submetidos a cirurgias de úlcera no estômago, duodeno ou à retirada da vesícula biliar.
Prevenção: Algumas medidas preventivas podem ser adotadas, como evitar o consumo de derivados do tabaco e a ingestão excessiva de bebidas alcoólicas e adotar uma dieta balanceada com frutas e vegetais.Para indivíduos submetidos a cirurgias de úlcera no estômago ou duodeno ou que sofreram retirada da vesícula biliar, recomenda-se a realização de exames clínicos regularmente, como também para aqueles com histórico familiar de câncer. Pessoas que sofrem de pancreatite crônica ou de diabetes mellitus devem também fazer exames periódicos.
Detecção Precoce: A localização do pâncreas na cavidade mais profunda do abdome, atrás de outros órgãos, dificulta sua detecção precoce. O tumor normalmente desenvolve-se sem sintomas, sendo difícil diagnosticá-lo na fase inicial. Quando detectado, já pode estar em estágio muito avançado.
Sintomas: O câncer de pâncreas não apresenta sinais específicos, o que dificulta o diagnóstico precoce. Os sintomas dependem da região onde está localizado o tumor, e os mais perceptíveis são: perda de apetite e de peso, fraqueza, diarreia e tontura. O tumor que atinge a cabeça do pâncreas possui como sintoma comum a icterícia. Ela é causada pela obstrução biliar, e deixa a pele e os olhos amarelados.
Quando a doença está mais avançada, um sinal comum é a dor, que no início é de pequena intensidade, podendo ficar mais forte, localizada na região das costas. Outro sintoma do tumor é o aumento do nível da glicose no sangue, causado pela deficiência na produção de insulina.
Diagnóstico: O diagnóstico é suspeitado através do relato dos sintomas e de exames de laboratório, como de sangue, fezes e urina. Outros exames podem ser solicitados, como: tomografia computadorizada do abdome; ultrassonografia abdominal; ressonância nuclear de vias biliares e da região do pâncreas. O diagnóstico conclusivo depende da biópsia do tecido.
A pele é o maior órgão do corpo humano. É dividida em duas camadas: uma externa, a epiderme, e outra interna, a derme. A pele protege o corpo contra o calor, a luz e as infecções. Ela é também responsável pela regulação da temperatura do corpo, bem como pela reserva de água, vitamina D e gordura. Embora o câncer de pele seja o tipo de câncer mais frequente, correspondendo a cerca de 25% de todos os tumores malignos registrados no Brasil, quando detectado precocemente este tipo de câncer apresenta altos percentuais de cura. As neoplasias cutâneas estão relacionadas a alguns fatores de risco, como o químico (arsênico), a radiação ionizante, processo irritativo crônico (úlcera de Marjolin), genodermatoses (xeroderma pigmentosum etc) e principalmente à exposição aos raios ultravioletas do sol. Câncer de pele é mais comum em indivíduos com mais de 40 anos sendo relativamente raro em crianças e negros, com exceção daqueles que apresentam doenças cutâneas prévias. Os negros normalmente têm câncer de pele nas regiões palmares e plantares. Como a pele é um órgão heterogêneo, esse tipo de câncer pode apresentar neoplasias de diferentes linhagens. Os mais frequentes são: carcinoma basocelular, responsável por 70% dos casos, o carcinoma epidermóide em 25% e o melanoma detectado em 4% dos pacientes. Felizmente o carcinoma basocelular, mais frequente, é também o menos agressivo. Este tipo e o carcinoma epidermóide são também chamados de câncer de pele não melanoma.
Câncer de Pele – Melanoma
O melanoma cutâneo é um tipo de câncer que tem origem nos melanócitos (células produtoras de melanina, substância que determina a cor da pele) e tem predominância em adultos brancos. O melanoma é o mais grave devido à sua alta possibilidade de metastatização.
Fatores de risco: Os fatores de risco, em ordem de importância, são: a sensibilidade ao sol (queimadura pelo sol e não bronzeamento), a pele clara, a exposição excessiva ao sol, a história prévia de câncer de pele, história familiar de melanoma, nevo congênito (pinta escura), maturidade (após 15 anos de idade a propensão para este tipo de câncer aumenta), xeroderma pigmentoso (doença congênita que se caracteriza pela intolerância total da pele ao sol, com queimaduras externas, lesões crônicas e tumores múltiplos) e nevo displásico (lesões escuras da pele com alterações celulares pré-cancerosas).
Prevenção: Como os outros tipos de câncer de pele, o melanoma pode ser prevenido evitando-se a exposição ao sol no horário das 10h às 16h, quando os raios são mais intensos. Mesmo durante o período adequado é necessária a utilização de proteção como chapéu, guarda-sol, óculos escuros e filtros solares com fator de proteção 15 ou mais.
Sintomas: O melanoma pode surgir a partir da pele normal ou de uma lesão pigmentada. A manifestação da doença na pele normal se dá a partir do aparecimento de uma pinta escura de bordas irregulares acompanhada de coceira e descamação. Em casos de uma lesão pigmentada pré-existente, geralmente ocorre um aumento no tamanho, alteração na coloração e na forma da lesão que passa a apresentar bordas irregulares.
Diagnóstico: A coloração pode variar do castanho-claro passando por vários matizes chegando até à cor negra (melanoma típico) ou apresentar área com despigmentação (melanoma com área de regressão espontânea). O crescimento ou alteração da forma é progressivo e se faz no sentido horizontal ou vertical. Na fase de crescimento horizontal (superficial), a neoplasia invade a epiderme, podendo atingir ou não a derme papilar superior. No sentido vertical, o seu crescimento é acelerado através da espessura da pele, podendo formar nódulos visíveis e palpáveis.
Câncer de Pele Não melanoma
O carcinoma basocelular e o carcinoma epidermóide, também chamados de câncer de pele não melanoma, são os tipos de câncer de pele mais frequentes. Porém, apesar das altas taxas de incidência, o câncer de pele não melanoma apresenta altos índices de cura, principalmente devido à facilidade do diagnóstico precoce. Indivíduos que trabalham com exposição direta ao sol são mais vulneráveis ao câncer de pele não melanoma. Esse tipo de câncer é mais comum em adultos, com picos de incidência por volta dos 40 anos. Porém, com a constante exposição de jovens aos raios solares, a média de idade dos pacientes vem diminuindo. Pessoas de pele clara, que ficam vermelhas com a exposição ao sol, estão mais sujeitas às neoplasias. A maior incidência deste tipo de câncer de pele se dá na região da cabeça e do pescoço, que são justamente os locais de exposição direta aos raios solares.
Fatores de risco: A exposição excessiva ao sol é o principal fator de risco do câncer de pele. Porém, doenças cutâneas prévias, fatores irritadiços crônicos (úlcera angiodérmica e cicatriz de queimadura) e exposição a fatores químicos como o arsênico, por exemplo, também podem levar ao diagnóstico de câncer de pele. Nestes casos, a doença costuma se manifestar muitos anos depois da exposição contínua aos fatores de risco.
Prevenção: Embora o câncer de pele apresente altos índices de cura, ele também é um dos tipos que mais cresceu em número de diagnósticos nos últimos anos. A melhor maneira de evitar sua manifestação é através da prevenção. A exposição ao sol deve ser evitada no período das 10h às 16h. Mesmo durante o horário adequado é necessário utilizar a proteção adequada como: chapéu, guarda-sol, óculos escuros e filtros solares com fator de proteção 15 ou mais. O filtro solar ameniza alguns efeitos nocivos do sol, como as queimaduras, dando, portanto, uma falsa sensação de segurança. É importante lembrar que os filtros solares protegem dos raios solares, no entanto, eles não têm o objetivo de prolongar o tempo de exposição solar. Todos os filtros solares devem ser repassados a cada 30 minutos de exposição.
Sintomas: Pessoas que apresentam feridas na pele que demorem mais de quatro semanas para cicatrizar, variação na cor de sinais, manchas que coçam, ardem, descamam ou sagram, devem recorrer o mais rápido possível ao dermatologista.
Diagnóstico: O carcinoma basocelular se apresenta mais comumente como uma lesão (ferida ou nódulo) com uma evolução lenta. O carcinoma epidermóide também surge por meio de uma ferida que evolui mais rapidamente e pode vir acompanhada de secreção e de coceira. A maior gravidade do carcinoma epidermóide é devido à possibilidade que esse tipo de câncer tem de apresentar metástase.
Autoexame da pele
O que é o autoexame da pele? É um método simples para detectar precocemente o câncer de pele, incluindo o melanoma. Se diagnosticado e tratado enquanto o tumor ainda não invadiu profundamente a pele, o câncer de pele pode ser curado. Ao fazer o autoexame regularmente, você se familiarizará com a superfície normal da sua pele. É útil anotar as datas e a aparência da pele em cada exame.
O que procurar?
– Manchas pruriginosas (que coçam), descamativas ou que sangram
– Sinais ou pintas que mudam de tamanho, forma ou cor
– Feridas que não cicatrizam em quatro semanas
Deve-se ter em mente o ABCD da transformação de uma pinta em melanoma, como descrito abaixo:
Assimetria – uma metade diferente da outra
Bordas irregulares – contorno mal definido
Cor variável – várias cores numa mesma lesão: preta, castanho, branca, avermelhada ou azul
Diâmetro – maior que 6 mm
Como fazer?
– Em frente a um espelho, com os braços levantados, examine seu corpo de frente, de costas e os lados direito e esquerdo
– Dobre os cotovelos e observe cuidadosamente as mãos, antebraços, braços e axilas
– Examine as partes da frente, detrás e dos lados das pernas além da região genital
– Sentado, examine atentamente a planta e o peito dos pés, assim como os entre os dedos
– Com o auxílio de um espelho de mão e de uma escova ou secador, examine o couro cabeludo, pescoço e orelhas
– Finalmente, ainda com auxílio do espelho de mão, examine as costas e as nádegas
Atenção: Caso encontre qualquer diferença ou alteração, procure orientação médica. Evite exposição ao sol das 10h às 16h e utilize sempre filtros solares com fator de proteção 15 ou mais, além de chapéus, guarda-sóis e óculos escuros.
O pênis é o órgão sexual masculino. Em sua extremidade existe uma região mais volumosa chamada glande (“cabeça” do pênis), que é coberta por uma pele fina e elástica, denominada prepúcio. O câncer que atinge o pênis está muito ligado às condições de higiene íntima do indivíduo, sendo o estreitamento do prepúcio (fimose) um fator predisponente.
Sintomas: A manifestação mais comum do câncer de pênis é caracterizada por uma ferida ou úlcera persistente, ou ainda por uma tumoração localizada na glande, prepúcio ou corpo do pênis. A presença de uma destas manifestações, associadas à presença de uma secreção branca (esmegma) pode ser um sinal de câncer no pênis. Neste caso, um especialista deverá ser consultado. Além da tumoração no pênis, é possível a presença de gânglios inguinais (íngua na virilha), o que pode ser um sinal agravante na progressão da doença (metástases).
Fatores de risco: Homens que não foram operados de fimose possuem maior probabilidade de desenvolver este tipo de câncer. A fimose ocorre quando a pele de prepúcio é muito estreita ou pouco elástica, o que impede a exposição da glande (“cabeça” do pênis), dificultando assim uma limpeza adequada.Outro fator de risco é a prática sexual com diferentes parceiros sem o uso de camisinha. Alguns estudos científicos sugerem a associação entre infecção pelo HPV e câncer de pênis.
Prevenção: Para prevenir o câncer de pênis é necessária uma limpeza diária com água e sabão, principalmente após as relações sexuais e a masturbação. É fundamental ensinar às crianças desde cedo os hábitos de higiene íntima, que devem ser praticados todos os dias. A cirurgia de fimose é uma operação simples e rápida, que não necessita de internação.
Detecção Precoce: Quando detectado inicialmente, o câncer de pênis possui tratamento e é facilmente curado. É importante, ao fazer a higiene íntima, realizar o autoexame do pênis estando atentos a:
– Perda de pigmentação ou manchas esbranquiçadas
– Feridas e caroços no pênis que não desapareceram após tratamento médico, e que apresentem secreções e mau cheiro
– Tumoração no pênis e/ou na virilha (íngua)
– Inflamações de longo período com vermelhidão e coceira, principalmente nos portadores de fimose
Ao observar qualquer um destes sinais, é necessário procurar um médico imediatamente.
Diagnóstico:Cerca de mais da metade dos pacientes com câncer de pênis demoram mais de um ano para procurar assistência médica, após o aparecimento das lesões iniciais. Quando diagnosticado em estágio inicial, o câncer de pênis apresenta elevada taxa de cura. Todas as lesões ou tumorações penianas, independente da presença da fimose, deverão ser avaliadas por um médico: principalmente aquelas de evolução lenta e que não responderam aos tratamentos convencionais. Estas lesões deverão ser biopsiadas para análise, quando será dado o diagnóstico final.
A próstata é uma glândula que só o homem possui e que se localiza na parte baixa do abdômen. Ela é um órgão muito pequeno, tem a forma de maçã e se situa logo abaixo da bexiga e adiante do reto. A próstata envolve a porção inicial da uretra, um tubo pelo qual a urina armazenada na bexiga é eliminada. É ela que produz parte do sêmen, um líquido espesso que contém os espermatozoides produzidos pelos testículos e que é eliminado durante o ato sexual.
Fatores de risco: A idade é um fator de risco importante, aumenta exponencialmente após a idade de 50 anos. História familiar de pai ou irmão com câncer da próstata antes dos 60 anos de idade pode aumentar o risco de câncer em 3 a 10 vezes em relação à população em geral, podendo refletir tanto fatores hereditários quanto hábitos alimentares ou estilo de vida de risco de algumas famílias. É comprovado que uma dieta rica em frutas, verduras, legumes, grãos e cereais integrais, e com menos gordura, principalmente as de origem animal, não só pode ajudar a diminuir o risco de câncer, como também de outras doenças crônicas não transmissíveis.
Sintomas: O câncer da próstata em sua fase inicial tem uma evolução silenciosa. Muitos pacientes não apresentam nenhum sintoma ou, quando apresentam, são semelhantes ao crescimento benigno da próstata (dificuldade urinar, frequência urinária aumentada durante o dia ou a noite). Uma fase avançada da doença pode ser caracterizada por um quadro de dor óssea, sintomas urinários ou, quando mais grave, como infecções generalizadas ou insuficiência renal.
Diagnóstico: O diagnóstico do câncer de próstata é feito pelo exame clínico (toque retal) e pela dosagem do antígeno prostático específico (PSA), que podem sugerir a existência da doença e indicarem a realização de ultrassonografia pélvica (ou prostática transretal). Esta ultrassonografia, por sua vez, poderá mostrar a necessidade de se realizar a biópsia prostática transretal.
Prevenção do Câncer de Próstata
Como surge o câncer de próstata? O câncer da próstata surge quando, por razões ainda não conhecidas pela ciência, as células da próstata passam a se dividir e se multiplicar de forma desordenada, levando à formação de um tumor. Alguns desses tumores podem crescer de forma rápida, espalhando-se para outros órgãos do corpo e podendo levar à morte. Uma grande maioria, porém, cresce de forma tão lenta que não chega a dar sintomas durante a vida e nem a ameaçar a saúde do homem.
Como Prevenir o câncer de próstata?
Até o presente momento, não são conhecidas formas específicas de prevenção do câncer da próstata. No entanto, sabe-se que a adoção de hábitos saudáveis de vida é capaz de evitar o desenvolvimento de certas doenças, entre elas o câncer. Deste modo, é importante:
– Fazer no mínimo 30 minutos diários de atividade física
– Ter uma alimentação rica em fibras, frutas e vegetais
– Reduzir a quantidade de gordura na alimentação, principalmente a de origem animal
– Manter o peso na medida certa
– Diminuir o consumo de álcool
– Não fumar
Quem apresenta mais risco de contrair câncer de próstata? Os dois únicos fatores confirmados associados a um aumento do risco de desenvolvimento do câncer de próstata são a idade e história familiar.
Quais são os sintomas do câncer de próstata? Os principais sintomas relacionados ao câncer de próstata são:
– Presença de sangue na urina;
– Necessidade frequente de urinar, principalmente à noite;
– Jato urinário fraco;
– Dor ou queimação ao urinar.
O câncer de pulmão é o mais comum de todos os tumores malignos. Em 90% dos casos diagnosticados está associado ao consumo de derivados de tabaco. O câncer de pulmão, do ponto de vista anatomopatológico, é classificado em dois tipos principais:
– Pequenas células (15%)
– Não-pequenas células (85%)
O tumor de células não-pequenas corresponde a um grupo heterogêneo composto de três tipos histológicos principais e distintos: carcinoma epidermóide, adenocarcinoma e carcinoma de grandes células, ocorrendo em cerca de 75% dos pacientes diagnosticados com câncer de pulmão. Dentre os tipos celulares restantes, destaca-se o carcinoma indiferenciado de células pequenas, com os três subtipos celulares: linfocitóide (oat cell), intermediário e combinado (células pequenas mais carcinoma epidermóide ou adenocarcinoma). A expressão oat cell ganhou importância na linguagem médica por ser um subtipo especial de câncer pulmonar. As principais características são rápido crescimento, grande capacidade de disseminação e invasão cerebral frequente. Apesar do alto grau de resposta ao tratamento, apresenta baixo percentual de cura.
Diagnóstico Clínico e Patológico: Os sintomas mais comuns do câncer de pulmão são a tosse e o sangramento pela via respiratória. Nos fumantes, o ritmo habitual da tosse é alterado e aparecem crises em horários incomuns para o paciente. Além disso, uma pneumonia de repetição pode, também, ser a apresentação inicial da doença. A maneira mais fácil de diagnosticar o câncer de pulmão é através de um raio-X do tórax complementado por uma tomografia computadorizada. A broncoscopia (endoscopia respiratória) deve ser realizada para avaliar a árvore traqueobrônquica e, eventualmente, permitir a biópsia. É fundamental obter um diagnóstico de certeza, seja pela citologia ou patologia. Uma vez obtida a confirmação da doença, é realizado o estadiamento que avalia o estágio de evolução, ou seja, verifica se a doença está restrita ao pulmão ou disseminada por outros órgãos. O estadiamento é feito através de vários exames de sangue e radiológicos, como dosagens enzimáticas e ultrassonografia, respectivamente.
Fatores de risco: Independentemente do tipo celular ou subcelular, o tabagismo é o principal fator de risco do câncer pulmonar, sendo responsável por 90% dos casos. Outros fatores relacionados são certos agentes químicos (como o arsênico, asbesto, berílio, cromo, radônio, níquel, cádmio e cloreto de vinila, encontrados principalmente no ambiente ocupacional), fatores dietéticos (baixo consumo de frutas e verduras), doença pulmonar obstrutiva crônica (enfisema pulmonar e bronquite crônica), fatores genéticos (que predispõem à ação carcinogênica de compostos inorgânicos de asbesto e hidrocarbonetos policíclicos aromáticos) e história familiar de câncer de pulmão.
Sintomas: Os tumores de localização central provocam sintomas como tosse, sibilos, estridor (ronco), dor no tórax, escarros hemópticos (escarro com raias de sangue), dispnéia (falta de ar) e pneumonia. Os tumores de localização periférica são geralmente assintomáticos. Quando eles invadem a pleura ou a parede torácica, causam dor, tosse e dispnéia do tipo restritivo, ou seja, pouca expansibilidade pulmonar. O tumor localizado no ápice pulmonar (Tumor de Pancoast) geralmente compromete o oitavo nervo cervical e os primeiros nervos torácicos, levando à síndrome de Pancoast, que corresponde à presença de tumor no sulco superior de um dos pulmões e dor no ombro correspondente, que se irradia para o braço. Nos fumantes, o ritmo habitual da tosse é alterado, podendo existir crises em horários incomuns para o paciente. Uma pneumonia de repetição pode ser também um sintoma inicial de câncer de pulmão.
Prevenção: A mais importante e eficaz prevenção do câncer de pulmão é a primária, ou seja, o combate ao tabagismo.
O cérebro e a medula espinhal formam o Sistema Nervoso Central (SNC). Os tumores do SNC devem-se ao crescimento de células anormais nos tecidos dessas localizações. O câncer do SNC representa de 1,4 a 1,8% de todos tumores malignos no mundo. Cerca de 88% dos tumores de SNC são no cérebro.
Os testículos fazem parte do órgão reprodutivo masculino e são responsáveis pela produção dos espermatozóides. O câncer de testículo é um tumor menos frequente, mas com o agravante de ter maior incidência em pessoas jovens em idade produtiva.
Epidemiologia: Dentre os tumores malignos do homem, 5% ocorrem nos testículos. O câncer de testículo atinge principalmente homens entre 15 e 50 anos de idade, sendo considerado raro. Sua incidência é de três a cinco casos para cada grupo de 100 mil indivíduos. O fato de ter maior incidência em pessoas jovens e sexualmente ativas possibilita a chance de o câncer de testículo ser confundido ou até mesmo mascarado por orquiepididimites, que são inflamações dos testículos e dos epidídimos, geralmente transmitidas sexualmente. O câncer de testículo é facilmente curado quando detectado precocemente.
Sintomas: O sintoma mais comum é o aparecimento de um nódulo duro, geralmente indolor, aproximadamente do tamanho de uma ervilha. A alteração encontrada pode se tratar somente de uma infecção, porém, no caso de um tumor, o diagnóstico precoce aumenta as chances de cura. Deve-se ficar atento às alterações como aumento ou diminuição no tamanho dos testículos, dor imprecisa no abdômen inferior, sangue na urina e aumento ou sensibilidade dos mamilos.
Fatores de risco: Os principais fatores de risco para o desenvolvimento de câncer de testículo são: histórico familiar deste tumor, lesões e traumas na bolsa escrotal e a criptorquidia. Na infância, é importante o exame do pediatra para verificar se ocorreu normalmente à descida dos testículos para a bolsa escrotal.
Prevenção: O autoexame dos testículos é um hábito bom para saúde e muito importante na prevenção deste tipo de câncer e deve ser realizado mensalmente.
Detecção Precoce: O câncer de testículo é considerado um dos mais curáveis, principalmente quando detectado em estágio inicial. O exame físico é o melhor meio de detecção precoce, visto que a presença de massa testicular é a queixa mais frequente.
Diagnóstico: Se por um lado é uma doença agressiva com alto índice de duplicação das células tumorais (que podem levar à rápida evolução da patologia), por outro lado é de fácil diagnóstico e um dos tumores com maior índice de cura. O câncer do testículo possui marcadores tumorais sanguíneos (alfa-feto proteína e beta-HCG) que podem ajudar no diagnóstico e no acompanhamento futuro da doença.
Autoexame dos testículos
O que é o autoexame dos testículos?
O autoexame é a forma eficaz de detectar o câncer do testículo em estágio inicial, o que aumenta as chances de cura.
Quando fazer? O autoexame dos testículos deve ser realizado mensalmente, sempre após um banho quente. O calor relaxa o escroto e facilita a observação de anormalidades.
O que procurar?
– Qualquer alteração do tamanho dos testículos
– Sensação de peso no escroto
– Dor imprecisa em abdômen inferior ou na virilha
– Derrame escrotal, caracterizado por líquido no escroto
– Dor ou desconforto no testículo ou escroto
Como fazer?
– De pé, em frente ao espelho, verifique a existência de alterações em alto relevo na pele do escroto.
– Examine cada testículo com as duas mãos. Posicione o testículo entre os dedos indicador, médio e o polegar. Revolva o testículo entre os dedos; você não deve sentir dor ao realizar o exame. Não se assuste se um dos testículos parecer ligeiramente maior que o outro, isto é normal.
– Ache o epidídimo – pequeno canal localizado atrás do testículo e que coleta e carrega o esperma. Se você se familiarizar com esta estrutura, não confundirá o epidídimo com uma massa suspeita. Os tumores malignos são frequentemente localizados lateralmente aos testículos, mas também podem ser encontrados na porção ventral.
Fontes: INCA/MS, 2002. Prevenção: e Controle de Câncer. Revista Brasileira de Cancerologia, 2002, 48(3):317-332; INCA/MS, 2002. Programa nacional de Controle do Câncer da Próstata: documento de consenso; INCA/MS, 2003. Consenso para o Controle do Câncer de Mama
O câncer da tireoide é o mais comum da região da cabeça e pescoço e afeta três vezes mais as mulheres do que os homens. Pela mais recente estimativa brasileira (2018), é o quinto tumor mais frequente em mulheres nas regiões Sudeste e Nordeste (sem considerar o câncer de pele não-melanoma).
Os carcinomas diferenciados são os tipos mais frequentes. Dentre eles estão o papilífero (entre 50% e 80% dos casos), o folicular (de 15% a 20% dos casos) e o de células de Hürthle. Existem ainda os carcinomas pouco diferenciados (cerca de 10% dos casos) e os indiferenciados (também cerca de 10%).





Acom | © 2025 Todos os direitos reservados.